L’insuline est un médicament vital pour les patients diabétiques de type 1 et il est assez souvent nécessaire au cours du diabète type 2.
La fabrication de cette hormone essentielle pour traiter le diabète, repose aujourd'hui quasi exclusivement sur le génie génétique (insuline recombinante). Des bactéries (E. coli) ou des levures sont génétiquement modifiées pour produire de l'insuline humaine.
1. Indications de l’insulinothérapie
1.1 Diabète de type 1
- Carence absolue en insuline
- Insulinothérapie obligatoire à vie
1.2 Diabète de type 2
- Échec des antidiabétiques oraux
- Hyperglycémie sévère (HbA1c > 9–10 %)
- Décompensation aiguë (acidocétose, hyperosmolaire)
- Situation intercurrente grave (infection sévère, chirurgie)
- Grossesse
- Insuffisance rénale ou hépatique avancée
1.3 Urgences métaboliques
- Acidocétose diabétique
- Syndrome hyperosmolaire
- Hyperkaliémie (en association avec glucose)
2. Différents types d’insulines disponibles
Classées selon leur durée d’action :
| Type d’insuline | Exemples | Début d’action | Pic | Durée | Indication principale |
| Ultra-rapide (analogue rapide) | Insuline lispro Insuline aspart Insuline glulisine | 10–15 min | 1–2 h | 3–5 h | Bolus prandial (repas), correction |
| Rapide (humaine régulière) | Insuline régulière | 30 min | 2–4 h | 6–8 h | Repas (injection 30 min avant), IV en urgence |
| Intermédiaire | Insuline NPH | 1–2 h | 4–8 h | 12–18 h | Basale (2 injections/jour) |
| Lente (analogue basal) | Insuline glargine Insuline detemir | 1–2 h | Pas de pic marqué | ~24 h | Basale 1 injection/jour |
| Ultra-lente | Insuline degludec | 1 h | Pas de pic | 36–42 h | Basale très stable, ↓ hypoglycémies nocturnes |
| Prémix | Insuline biphasique aspart Insuline NPH/regular | 10–30 min | Double pic | 12–24 h | Schéma simplifié (2 injections/jour) |
- 🟡 Jaune = rapide = repas
- 🟢 Vert = NPH = trouble (à resuspendre)
- 🟣 Violet / 🔵 Bleu = basale = long
- 🟤 Bicolore = mélange
3. Modalités d’insulinothérapie
A. Schéma basal-bolus (référence chez DT1)
- 1 insuline lente (basale)
- 3 injections d’insuline rapide avant les repas
➡ Reproduit la physiologie normale
➡ Permet adaptation selon glycémies et apports
B. Schéma basal seul (DT2 débutant)
- 1 injection d’insuline lente le soir
- Maintien des ADO (metformine) si possible
C. Schéma prémix
- 2 injections/jour (matin et soir)
- Moins flexible
D. Perfusion IV (urgence)
- Insuline rapide en perfusion continue
- Surveillance glycémie horaire
4. Doses selon les indications
⚠️ Toujours individualisées selon poids, âge, fonction rénale, glycémies.
| Situation clinique | Type d’insuline | Dose initiale recommandée | Modalités pratiques |
| Diabète type 1 (DT1) | Basal-bolus (analogue basal + rapide) | 0,4–0,6 UI/kg/j | 50 % basale + 50 % bolus réparti sur 3 repas |
| DT1 lunaire / sujet maigre | Basal-bolus | 0,3–0,4 UI/kg/j | Prudence hypoglycémie |
| DT2 – initiation basale seule | Basale | 10 UI/j ou 0,1–0,2 UI/kg/j | Injection le soir, titration progressive |
| DT2 – insulinorequérant | Basal-bolus | 0,3–0,5 UI/kg/j | Adaptation selon glycémies |
| DT2 très déséquilibré (HbA1c > 10 %) | Basal-bolus | 0,5–0,7 UI/kg/j | Surveillance rapprochée |
| Acidocétose diabétique | IV continue | 0,1 UI/kg bolus puis 0,1 UI/kg/h | Surveillance horaire glycémie + K⁺ |
| Syndrome hyperosmolaire | IV continue | 0,05–0,1 UI/kg/h | Réhydratation prioritaire |
| Grossesse (DT1 ou DT2) | Basal-bolus | 0,7 UI/kg (T1) → 0,8–1 UI/kg (T3) | Besoins ↑ au 3e trimestre |
| Insuffisance rénale (DFG < 30) | Toutes | ↓ 25–50 % dose totale | Surveillance rapprochée |
| Sujet âgé fragile | Basale ± correction | 0,1–0,2 UI/kg/j | Objectifs glycémie plus larges |
| Corticothérapie | Basale + correction | +20–40 % besoins habituels | Hyperglycémie post-prandiale fréquente |
| Sepsis / infection sévère | Basale + bolus | 0,5–0,7 UI/kg/j | Insulinorésistance ↑ |
1.4 Dilution et perfusion hospitalière
- Prélever 50 UI d’insuline régulière
- Ajouter dans 50 mL de NaCl 0,9 %
- Mélanger doucement ➡ On obtient : 1 UI = 1 mL
- Débit = 0,1 UI/kg/h = x /h
- Regler la PSE à x ml/h (exemple pour 40 Kg : 4 ml/h)
⚠️ Points de sécurité en cas de perfusion
✔️ Glycémie horaire (Dextro)
✔️ Kaliémie régulière
✔️ Purger la tubulure avant branchement
✔️ Ajouter G5 % quand glycémie < 2,5 g/L
2.4 Que faire en absence de glucomètre ?
- Historiquement, en l’absence de lecteur de glycémie (dextro), on utilisait en hospitalisation la méthode des croix de glucosurie pour adapter l’insuline par voie sous-cutanée. Par exemple 4–6 UI S/c si Glucosurue 2+, 6–8 UI si Glucosurie 3+. La glucoserie est positive si la glycémie > 1,8 g/L et ne reflète pas la valeur instantanée.
- ⚠️ Cette méthode n’est plus recommandé aujourd’hui sauf situation exceptionnelle sans accès à la glycémie capillaire.
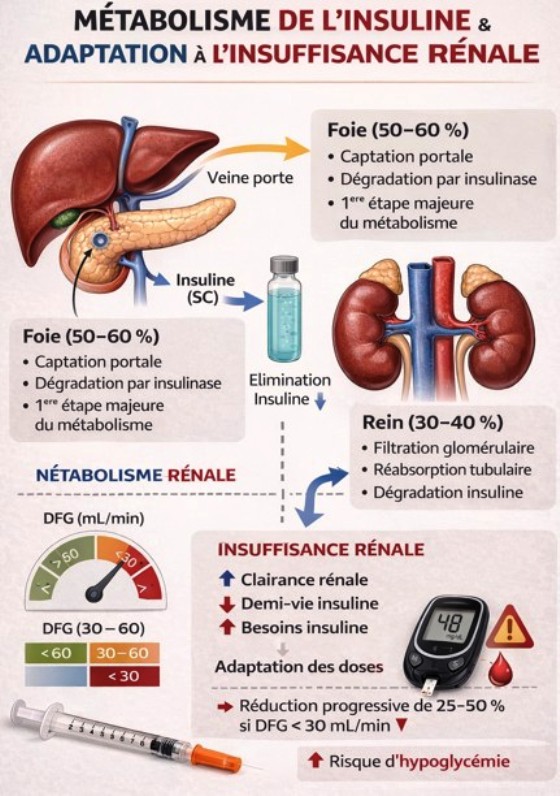
5. Insuline et adaptation à l’insuffisance rénale
L’insuline est éliminée principalement par le foie (≈ 50–60 %) et le rein (≈ 30–40 %). Le risque d'hypoglycémie est important : adapter les doses et surveiller plus fréquemment.
Tableau : Adaptation des doses selon le DFG
| DFG (mL/min) | Adaptation recommandée |
| > 60 | Pas d’adaptation spécifique |
| 30–60 | Surveillance rapprochée |
| < 30 | Réduction dose totale 25–50 % |
| Dialyse | Ajustement individualisé |
©2026 - Dr M. Gazzah - efurgences.net